腹腔鏡・ロボット支援総胆管拡張症手術
総胆管拡張症手術は、膵・胆管合流異常(しばしば胆道拡張症を伴います)を持つ患者さんに対して行われる標準的な手術治療法です。
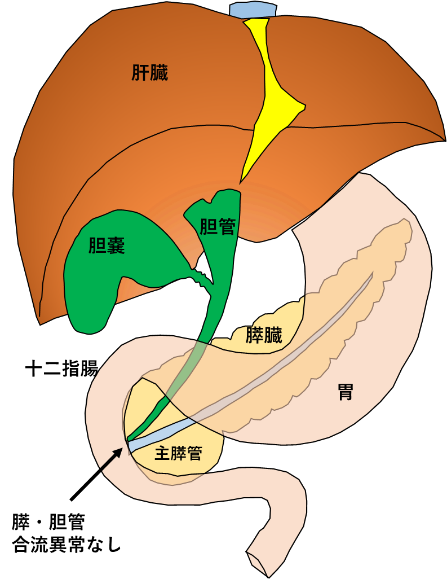
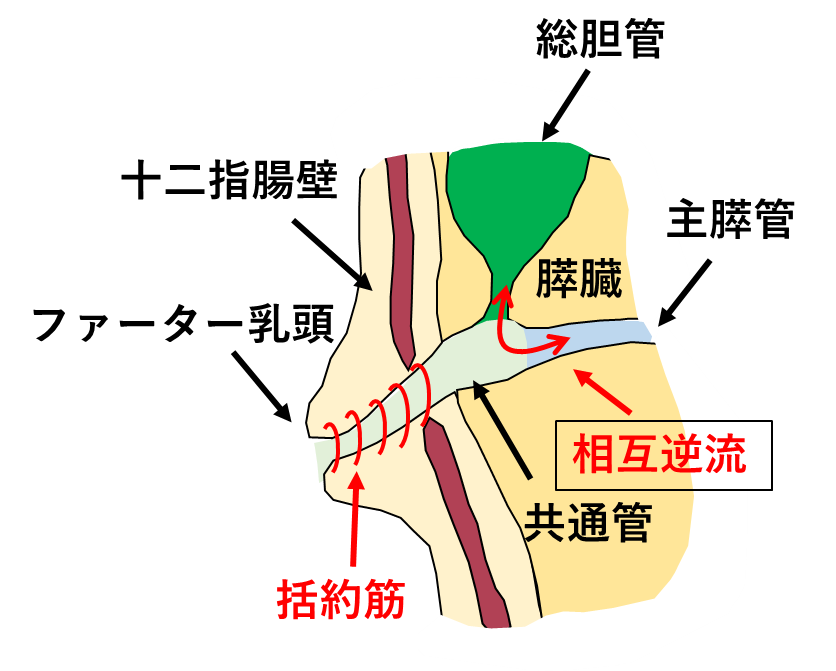
通常、胆管と膵管は括約筋の作用が及ぶ十二指腸壁内で合流し共通管を形成します(図1)。
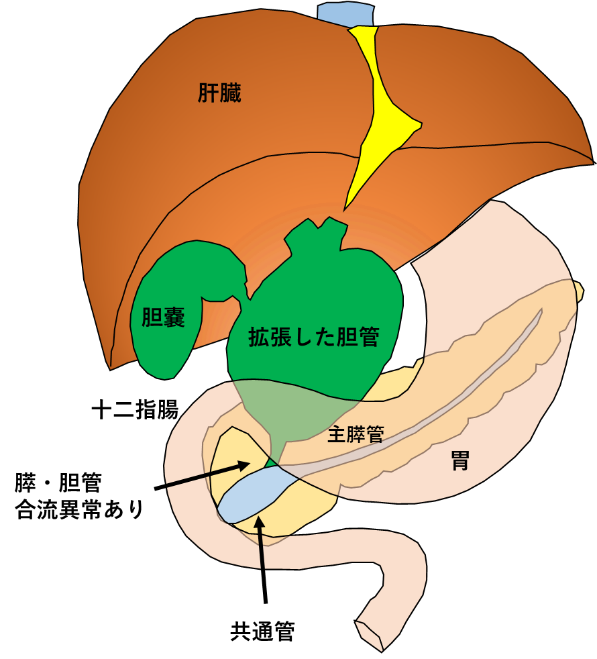
膵・胆管合流異常は、解剖学的に膵管と胆管が十二指腸壁外で合流する先天性の奇形です(図2)。
膵・胆管合流異常があると、共通管に括約筋の作用が及ばないため膵液と胆汁が相互に逆流し、胆管炎、胆石形成、閉塞性黄疸、急性膵炎などの様々な病態を引き起こします。
膵・胆管合流異常を有する中で、胆管拡張を伴うものを(先天性)胆道拡張症と呼びます。
(図1)正常な人の解剖図

(図2)胆管拡張を伴う膵・胆管合流異常の解剖図
主な症状
腹痛の他、嘔吐、嘔気、発熱、黄疸、灰白色便、腹部腫瘤などの症状を認めます。
しかし、無症状なこともあり、他の疾患に対するさまざまな画像検査の際に、偶然に発見されることも少なくありません。
癌との関係
膵・胆管合流異常の患者さんには胆道癌が好発することが知られています。一般の癌発症年齢よりも好発年齢が15~20歳ほど若く、20~30歳代から加齢とともに発癌のリスクが増大します。癌の発生頻度は、胆管拡張例で約10%(胆管癌と胆嚢癌)、非拡張例で約30%(ほとんどが胆嚢癌)と報告されており、正常人に比べて非常に高率です。
検査
画像検査として超音波検査、CT、肝胆道シンチグラフィーなどの他、内視鏡的逆行性胆管膵管造影(ERCP)、磁気共鳴胆管膵管撮影(MRCP)を用いて胆管や膵管の構造を調べます。また血液検査で肝臓や膵臓の機能を調べます。
手術方法
胆管拡張例では、癌が発生しやすい拡張した肝外胆管と胆嚢を切除し、胆管を小腸(空腸)と吻合(縫い合わせて繋げること)します。一方で、胆管非拡張例では、胆管を切除するべきか一定の結論が得られていませんので、胆管は切除せずに胆嚢摘出術のみを施行して経過観察することが多いです。
これらの手術は一般的に開腹下に行われていますが、2025年2月よりロボット支援下総胆管拡張症手術を開始しています。そのため当院では総胆管拡張症手術をロボット支援下に行うことを標準としています。ただし、肝内の胆管に狭窄がある場合などに、十分な治療ができない場合があります。そのような場合には、当院でも開腹下手術をお勧めすることがあります。
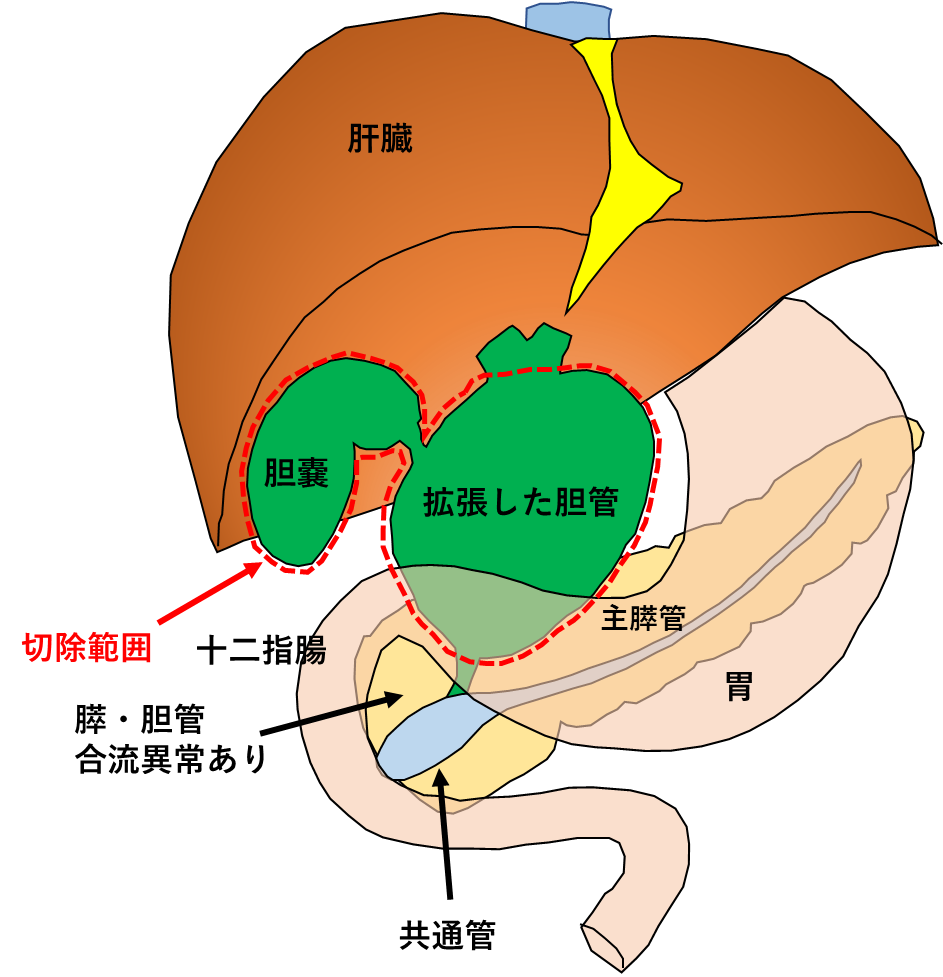
拡張胆管および胆嚢を切除
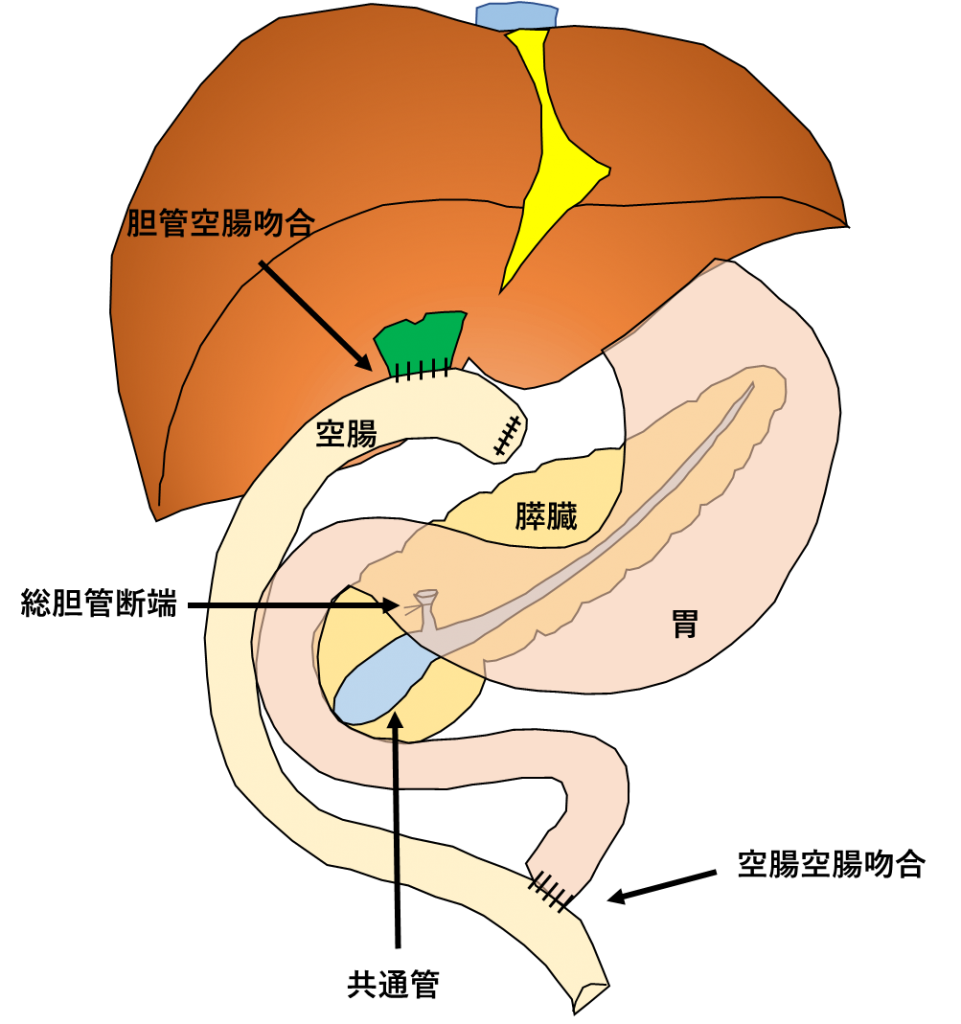
切除、再建後
予後
発癌する前に適切な手術がなされれば予後は良好ですが、手術後に胆道癌が発生することもありますので定期検査は継続することをお勧めします。胆道癌が発癌した場合は通常の胆道癌と予後は同一です。また、胆管狭窄部を残すと肝内結石が形成され、胆管炎を繰り返すことがあります。
上記で説明した内容は、大まかなものです。実際にはそれぞれの疾患や患者さんの病状によりさまざまな違いがあります。詳細な内容については担当医がご説明します。また、ここにお示しするもの以外にも、施行可能な術式があります。情報が必要な方は当センターまで直接お問い合わせ下さい。

